РПП (расстройство пищевого поведения).
В «Фениксе» лечат расстройства пищевого поведения согласно национальным и мировым стандартам и принципам терапии.
Берегите себя и близких. Вовремя обращайтесь за помощью.

РПП (расстройство пищевого поведения).
В «Фениксе» лечат расстройства пищевого поведения согласно национальным и мировым стандартам и принципам терапии.
Берегите себя и близких. Вовремя обращайтесь за помощью.

Ох уж эта амброзия!
Спикер — пульмонолог, аллерголог Наталья Геннадьевна Недашковская.
Берегите себя и близких. Вовремя обращайтесь за помощью.

Детские страхи.
В «Фениксе» можно пройти обследование, диагностику и лечение всех психических и психосоматических расстройств, возникающих в детском и подростковом возрасте.
Берегите себя и близких. Вовремя обращайтесь за помощью.

Задержка психического и речевого развития у ребенка.
В «Фениксе» можно пройти обследование, диагностику и лечение всех психических и психосоматических расстройств, возникающих в детском и подростковом возрасте.
Берегите себя и близких. Вовремя обращайтесь за помощью.

Биполярное аффективное расстройство
Биполярное аффективное расстройство (БАР) – психическое расстройство, проявляющееся чередованием депрессивных (субдепрессивных) и маниакальных (гипоманиакальных), иногда смешанных фаз.
Берегите себя и близких. Вовремя обращайтесь за помощью.

Важно отметить, что синусовые головные боли на самом деле встречаются крайне редко; большинство людей, страдающих синусовыми головными болями, на самом деле страдают мигренью.
Даже пациенты, страдающие мигренью, считают, что есть разница между их сильными, пульсирующими, вызывающими тошноту приступами, которые они считают мигренью, и более легкими приступами с заложенностью и ноющим давлением над глазами или за ними, которые они считают синусовыми головными болями. На самом деле это две разновидности одной и той же мигрени: тяжелая и легкая.
Синусовые головные боли сопровождаются повышением температуры и густыми, обесцвеченными выделениями из носа. Если у вас болит голова или другие части лица, но нет температуры или заложенности носа, а выделения из носа прозрачные, это, вероятно, мигрень. Мигрень часто сопровождается тошнотой и повышенной чувствительностью к звуку и свету.
Вот некоторые из симптомов синусовых головных болей:
Симптомы головной боли в пазухах носа обычно появляются примерно в то же время, что и синусит, или сразу после него. Они усиливаются параллельно с синуситом.
Лечение синусовых головных болей обычно включает в себя лечение основного синусита, который их вызывает.
Синусит, вызванный вирусной инфекцией, такой как обычная простуда, вылечить невозможно, но простуда обычно проходит сама по себе и проходит через 7 — 10 дней. Прием антибиотиков может помочь, если это действительно бактериальная инфекция; однако не рекомендуется назначать антибиотики до тех пор, пока не будут назначены лекарства от мигрени и мигрень не будет исключена.
Невролог может назначить следующие лекарства для облегчения симптомов:
Для облегчения боли может быть полезно приложить к лицу теплый компресс и делать ингаляции. Если головная боль возникает с одной стороны головы, спите на другом боку, чтобы избежать давления на нее.
БЕРЕГИТЕ СВОЕ ЗДОРОВЬЕ И ЗДОРОВЬЕ СВОИХ БЛИЗКИХ!
ВОВРЕМЯ ОБРАЩАЙТЕСЬ К НЕВРОЛОГАМ И ОТОЛАРИНГОЛОГАМ!

Головные боли являются одними из наиболее распространенных расстройств нервной системы.
Головная боль – это не только неприятные ощущения. Головная боль может значительно влиять на функционирование человека.
Длительные усилия по преодолению хронической головной боли могут также предрасполагать человека к другим заболеваниям. Например, тревожные расстройства и депрессия значительно чаще встречаются у людей с мигренью, чем у здоровых людей.
Мигрень, головная боль напряжения и головная боль, вызванная чрезмерным употреблением лекарств, имеют важное значение для общественного здравоохранения, поскольку они являются причиной высокой инвалидности и плохого состояния здоровья населения.
Мигрень проявляется в следующем:
Головные боли лечат врачи-неврологи.
К основным классам лекарств для лечения головной боли относятся: анальгетики, противорвотные средства, специфические препараты против мигрени и профилактические препараты.
БЕРЕГИТЕ СВОЕ ЗДОРОВЬЕ И ЗДОРОВЬЕ СВОИХ БЛИЗКИХ!
ВОВРЕМЯ ОБРАЩАЙТЕСЬ К НЕВРОЛОГАМ!

Врач-пульмонолог, аллерголог клиники Феникс Недашковская Наталья Геннадьевна отвечает пациенту.
Берегите себя и близких. Вовремя обращайтесь за помощью.

Головные боли напряжения, также называемые головными болями типа напряжения — это головные боли легкой или умеренной степени тяжести. Люди, испытывающие их, описывают их как ощущение, похожее на давящую повязку вокруг головы.
Существует два различных типа головных болей напряжения. Эпизодические из них случаются менее 15 дней в месяц; хронические — более 15 дней в месяц.
Симптомы, которые вы испытываете во время головной боли напряжения, могут быть не такими серьезными, как при мигрени, но они все равно могут быть изнурительными:
Существует две точки зрения на причину головных болей напряжения. Одна из них заключается в том, что головные боли вызывают мышечное напряжение. Другой утверждает, что мышечное напряжение вызывает головные боли от напряжения.
Некоторые триггеры могут включать в себя:
Для диагностики головной боли напряжения должны присутствовать две из следующих характеристик:
Существует высокая степень совпадения между людьми с расстройствами настроения и людьми, страдающими головными болями напряжения. В одном исследовании у 8,84% участников с головными болями напряжения также был психиатрический диагноз, такой как тревога или депрессия. Существует теория, что некоторые головные боли напряжения могут быть физическими проявлениями психиатрических расстройства.
Головные боли напряжения лечатся двумя основными способами: с помощью медикаментов и немедикаментозно, которые могут включать в себя методы от когнитивно-поведенческой терапии до иглоукалывания.
Некоторые лекарства, которые обычно принимают люди, являются обычными нестероидными противовоспалительными средствами (НПВП), такими как алев (напроксен), адвил (ибупрофен) или тайленол (ацетаминофен).
Для лечения такого рода головных болей можно использовать поведенческие техники и терапию. Они используют врожденную реакцию организма, чтобы подавить его реакцию на боль.
Другими способами лечения острых головных болей напряжения без лекарств, которые часто рекомендуются пациентам, являются:
БЕРЕГИТЕ СВОЕ ЗДОРОВЬЕ И ЗДОРОВЬЕ СВОИХ БЛИЗКИХ!
ВОВРЕМЯ ОБРАЩАЙТЕСЬ К НЕВРОЛОГАМ!
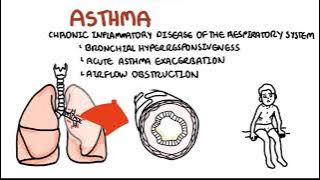
Бронхиальная астма: причины, проявления, лечение
Берегите себя и близких. Вовремя обращайтесь за помощью.

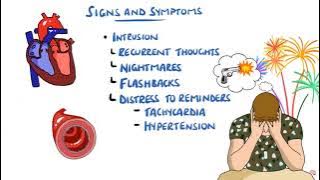
Посттравматическое стрессовое расстройство (ПТСР): суть болезненного состояния
Берегите себя и близких. Вовремя обращайтесь за помощью.
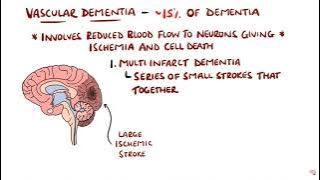
Деменция: объяснение сути болезни.
Берегите себя и близких. Вовремя обращайтесь за помощью.

Как разобраться в нюансах своего душевного здоровья, или в состоянии своих близких?
Как понять, что есть проблемы?
И начать лечение как можно быстрее?
В этом вам поможет рубрика «Психиатрическая грамотность от клиники Феникс».
Вовремя обращайтесь в Феникс. Психиатры, наркологи, судебный психиатр, сексолог, психологи, психотерапевты обязательно помогут вам и вашим близким!
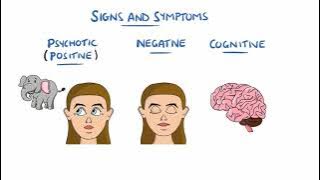
Шизофрения: объяснение сути болезни
Берегите себя и близких. Вовремя обращайтесь за помощью.

Существует только два Пола — мужской и женский.
Не надо вмешиваться в божье творение — настаивает вице-губернатор штата Северная Каролина Марк Робинсон
Берегите себя и близких. Вовремя обращайтесь за помощью.

Жизнь с астмой. Какая она?
На вопрос отвечает врач-пульмонолог клиники Феникс, Недашковская Наталья Геннадьевна.
Поделитесь этой информацией с теми, кому это может быть важно.
Берегите себя и близких. Вовремя обращайтесь за помощью.

Отдаленные последствия ковида.
На вопрос отвечает врач-пульмонолог клиники Феникс, Недашковская Наталья Геннадьевна.
Поделитесь этой информацией с теми, кому это может быть важно.
Берегите себя и близких. Вовремя обращайтесь за помощью.

Что такое ХОБЛ?
На вопрос отвечает врач-пульмонолог клиники Феникс, Недашковская Наталья Геннадьевна.
Поделитесь этой информацией с теми, кому это может быть важно.
Берегите себя и близких. Вовремя обращайтесь за помощью.